Интоксикационные поражения нервной системы. Симптомы Токсического поражения нервной системы
Среди всех токсических поражений особое место занимают интоксикации алкоголем.
Существующие классификации предусматривают разнообразные проявления токсического воздействия алкоголя на организм.
Согласно классификации Г.А. Лукачера и Т.А. Моховой (1989 г.), все неврологические проявления при алкоголизме делятся на следующие виды:
I. Хронический алкоголизм.
А. Неврологические синдромы, выявленные вне абстинентного синдрома и вне психоза.
2. Гипоталамический синдром.
3. Судорожный синдром.
4. Псевдотабетический синдром.
5. Синдром алкогольного энцефаломиелита.
6. Алкогольная миелопатия.
7. Алкогольная миопатия.
8. Алкогольная полинейропатия.
9. Синдром повышенного внутричерепного давления.
10. Гидроцефальный синдром.
Б. Неврологические проявления алкогольного абстинентного синдрома.
1. Синдром вегетативной дистонии.
2. Синдром повышенного внутричерепного давления.
В. Неврологические проявления алкогольного делирия.
1. Выраженный синдром внутричерепного давления, обусловленный гиперпродукцией ликвора и нарушением его оттока.
2. Резко выраженный синдром внутричерепного давления, обусловленный увеличением массы мозга вследствие его набухания и отека.
Г. Алкогольные энцефалопатии.
1. Острая алкогольная энцефалопатия Гайе-Вернике, сверхострая форма энцефалопатии.
2. Хронические алкогольные энцефалопатии: корсаковский психоз, алкогольный псевдопаралич, алкогольная мозжечковая атрофия, алкогольная дегенерация мозолистого тела, центральный некроз моста и др.
II. Алкогольное опьянение (острая алкогольная интоксикация).
1. Синдром вегетативной дистонии.
2. Синдром внутричерепного давления, обусловленный гиперпродукцией ликвора.
3. Синдром внутричерепного давления, обусловленный отеком мозга.
III. Патологическое опьянение (сумеречное состояние сознания, спровоцированное алкоголизмом). Повышение внутричерепного давления вследствие приема алкоголя на фоне существующей внутричерепной гипертензии у лиц с органическим поражением головного мозга травматической или инфекционной этиологии.
Острое отравление этанолом
Фармакокинетика этанола
Этанол полностью всасывается из желудочно-кишечного тракта за 2 часа. При наличии пищи в желудке всасывание осуществляется несколько медленнее. Основной метаболизм этанола происходит в печени. При регулярном приеме больших доз метаболизм алкоголя ускоряется в связи с индукцией печеночных ферментов (алкогольдегидрогенеза). Смертельная концентрация алкоголя в крови составляет примерно 5000 мг/л. У человека весом 70 кг такая концентрация создается при приеме около 0,5 л 90° спирта. При регулярном употреблении алкоголя смертельная доза может быть выше. В целом токсичность этанола зависит от максимальной концентрации в крови, скорости ее нарастания, привычки к алкоголю и употребления других фармакологических веществ. Принятый этанол метаболизируется в течение 24 часов.
Лечение
При легком опьянении необходимо убедиться, что выпивший не собирается управлять автомобилем и способен добраться до дома. Аналептики (кофеин, теофиллин, амфетамин) не способствуют протрезвлению и не улучшают способность водить автомобиль.
При опьянении средней степени достаточно препроводить больного домой. Если с момента приема алкоголя прошло менее 2 часов, то дальнейшее всасывание алкоголя можно предотвратить с помощью искусственной рвоты, промывания желудка и слабительных. Аналептики не применяют.
При интоксикациях основную опасность представляют дыхательные расстройства. Прогноз благоприятный, если удается предотвратить резкую гипоксию. При первых признаках нарушения дыхания интубируют трахею и проводят ИВЛ. Если с момента приема алкоголя прошло менее 2 часов, проводят промывание желудка. Для поддержания АД и диуреза проводят инфузионную терапию. При подозрении на хронический алкоголизм или поражение печени вводят витамин В1 и глюкозу. Вводятся препараты Калия. При крайне высоких концентрациях этанола в крови (более 7000 мг/л) его можно снизить с помощью перитонеального диализа или гемодиализа.
Абстинентный синдром
Легкий абстинентный синдром проявляется тревожностью, слабостью, тремором конечностей, повышенным потоотделением и тахикардией.
При отсутствии сопутствующих заболеваний (таких как ИБС и инфекция) лечение проводится амбулаторно. Назначается тиамин, 50 мг в/м и поливитамины. Необходим достаточный прием жидкости и пищи. Эффективны бензодиазепиновые транквилизаторы: хлордиазепоксид 25-50 мг каждые 4 часа в течение 3-4 суток или диазепам в дозе 5-10 мг каждые 4-6 часов.
Умеренный абстинентный синдром может протекать с лихорадкой, галлюцинациями и неадекватным поведением. Могут быть абстинентные эпилептические припадки. Генерализованные припадки возникают спустя 12-30 часов после прекращения регулярного приема алкоголя. Обычно они непродолжительны и не повторяются более 1-2 раз. Редко возникают длительные припадки и эпилептические статусы. ЭЭГ вне приступа в норме. Вне периода абстиненции припадков не бывает.
В этих случаях рекомендуется госпитализация больного. При обезвоживании, гипокалиемии, гипомагниемии проводят инфузионную терапию, вводят кристаллоиды. При наличии сопутствующей инфекционной патологии она может провоцировать АС.
Высокий риск кровотечения при алкоголизме вызывается поражением печени и тромбоцитопатией. Поэтому для купирования лихорадки назначают парацетамол, а не аспирин.
Поражение печени приводит к гипогликемии, а голодание к кетоацидозу. Для коррекции этих состояний на ранних стадиях заболевания вводят глюкозу в/в.
Обязательным компонентом лечения является введение тиамина 50 мг в/в или в/м.
Введение транквилизаторов осуществляется в/м или в/в. При в/в введении эффект достигается быстро. Однако, необходимо помнить о возможном чрезмерном угнетении ЦНС и остановке дыхания при быстром введении препарата. Диазепам вводится в дозе 2,5-5 мг каждые 5 минут до прекращения возбуждения, затем 5-10 мг внутрь или в/в каждые 6 часов. Максимальная разовая доза препарата 5 мг.
Для профилактики судорожных припадков назначается дифенин (1 г препарата в течение 1-2 часов, затем 300 мг/сутки в течение 3 дней и постепенная отмена в течение недели) или карбамазепин. Назначение фенобарбитала не рекомендуется.
Энцефалопатия Гайе-Вернике
Это состояние обусловлено гиповитаминозом В1. Возникает на фоне хронического алкоголизма или при тяжелой недостаточности питания, например, при длительном парентеральном питании. Начало острое, после делириозного синдрома. Сначала возникают периоды сонливости или возбуждения. Отрывочные бредовые или галлюцинаторные переживания. Амнезия. Быстро нарастает физическая слабость, анорексия, адинамия. Могут быть гиперкинезы или эпилептические припадки. Затем на фоне сонливости возникают галлюцинации делириозного типа. В неврологическом статусе обнаруживаются нейровегетативные нарушения, расстройства зрительно-моторной координации, нистагм, гиперкинезы, непостоянная мышечная гипертония, патологические рефлексы, мозжечковые расстройства. В целом клиника характеризуется триадой: нарушение сознания, атаксия, офтальмоплегия (чаще поражается VI c одной или двух сторон). При своевременном лечении глазные симптомы проходят через несколько дней, но у 25% больных сохраняется корсаковский психоз. При этом имеются нарушения высших корковых функций, ведущим симптомом является фиксационная амнезия.
Лечение
Вводится тиамин парентерально в дозе 50-100 мг в/в или в/м. Затем тиамин назначается в дозе 50 мг/сутки на протяжении длительного периода. Одновременно назначаются другие витамины группы В.
Глюкоза назначается после введения первой дозы витамина В1.
Алкогольная полинейропатия
Наблюдается у лиц, злоупотребляющих алкогольными напитками, особенно суррогатами алкоголя. Частота полинейропатии составляет 2-3 %.
В патогенезе основное звено принадлежит нарушению обменных процессов в спинальных и черепных нервах и развитию гиповитаминоза.
Клиника
Развивается чаще подостро. Появляются парестезии в дистальных отделах конечностей, боли в икроножных мышцах, усиливающиеся при сдавлении мышц и надавливании на сосудисто-нервные стволы. Затем появляется слабость и параличи всех конечностей, однако наиболее выраженный парез развивается в ногах. Преимущественно поражаются разгибатели стопы. Развиваются атрофии. Нередко сухожильные рефлексы повышены, а зона их расширена. Наблюдается гипотония мышц, расстраивается мышечно-суставное чувство. Расстройство чувствительности носит тип «перчаток» и «носков». Расстройства глубокой чувствительности приводят к возникновению атаксии. Возможны вегетативные нарушения в виде отеков, дистального гипергидроза, нарушения окраски кожных покровов. Из ЧМН чаще поражаются II, III, реже X пары.
В течении заболевания выделяют стадию нарастания симптомов , которая длится недели или месяцы, стационарную стадию; при лечении заболевания наступает стадия обратного развития . При исключении приема алкоголя прогноз благоприятный. Летальный исход наблюдается при вовлечении блуждающего нерва и диафрагмального.
Лечение
Необходимо назначение витаминов группы В. Особенно В1 в дозе 50-100 мг в сутки. Назначается аскорбиновая кислота, стрихнин, при бредовых состояниях нейролептики. В восстановительном периоде прозерин, дибазол, физиолечение.
Отравление угарным газом
Возникает в гаражах с работающими двигателями автомобилей, при авариях в котельных, нарушении санитарно-гигиенических правил в доменных и литейных цехах. В домашних условиях это возможно при преждевременном закрытии заслонкой трубы, до того как топливо полностью прогорит. Окись углерода, соединяясь с гемоглобином, образует карбоксигемоглобин, неспособный переносить кислород. В крови возникает гипоксемия. Возникает кислородное голодание тканей организма. Особенно сильно это сказывается на ткани коры ГМ и подкорковых узлов.
Клиника
При кратковременном воздействии угарного газа на организм возникают преходящие нарушения деятельности ЦНС: самым первым симптомом бывает сонливость, которая может перерасти в кому. Среди других признаков встречается головная боль, тошнота, рвота, головокружение со звоном в ушах, общая слабость, тахикардия, обморок. Главная особенность острого отравления – это гипоксия без цианоза. Классическая вишнево-красная окраска кожи встречается редко. При выведении человека из зоны скопления газа его состояние улучшается.
При высоких концентрациях газа развивается коматозное состояние, продолжающееся до нескольких часов, затем может наступить смерть. Могут произойти кровоизлияния в сетчатку глаза. Нарушаются стволовые функции. В тяжелых случаях развивается ишемия миокарда или мозга. В случае регрессирующего течения кома сменяется кратковременным периодом двигательного возбуждения, агрессивным поведением, дезориентацией в месте и времени. В дальнейшем может быть состояние оглушения, резкое расстройство памяти на ближайшие события. Расстройства памяти могут носить стойкий характер. Иногда после первоначального регресса симптоматики через 1-3 недели развивается подострая демиелинизация головного мозга.
После перенесенного отравления угарным газом может развивается синдром паркинсонизма и полинейропатии. Наиболее стойким является интоксикационный паркинсонизм, который протекает хронически.
Лечение
Необходимо эвакуировать больного и назначить 100% кислород. При тяжелых отравлениях проводится гипербарическая оксигенация. Для снижения потребностей тканей в кислороде назначаются транквилизаторы, пациентам обеспечивается покой. При гипертермии снижают температуру тела. При возникновении паркинсонизма назначают стимуляторы дофаминовых рецепторов (бромокриптин, проноран, мирапекс).
Наркотические анальгетики
При передозировке наркотических анальгетиков возникают типичные клинические проявления. Угнетается сознание, нарушается функция дыхания, у больных наблюдаются точечные зрачки. Возможны также гипотермия, артериальная гипотония, слабость мышц конечностей и жевательной мускулатуры. Введение очень больших доз препаратов сопровождается судорогами и отеком легких.
Лечение. Основные мероприятия направлены на поддержание дыхания. При цианозе, урежении дыхания менее 10 раз в минуту и при опасности западении языка проводят интубацию и ИВЛ. Из медикаментов внутривенно вводят налоксон (антагонист наркотических анальгетиков) с 0,4 мг до 10 мг, увеличивая дозу на 0,4 мг. Налоксон действует в течение 1-4 часов. Поэтому по истечении этого времени возможен возврат некоторых симптомов наркотической интоксикации или комы. Это требует повторного введения налоксона. Чувствительность к налоксону у наркоманов часто оказывается чрезвычайно высокой, поэтому разовая доза налоксона не должна превышать 0,4 мг. Нередко через несколько минут после введения налоксона развивается тяжелый абстинентный синдром. Он не снимается наркотическими анальгетиками. В этом случае не рекомендуется купировать сразу все симптомы наркотической интоксикации. Сначала восстанавливается дыхание и уровень сознания, исключается аспирация языка, и больной занимает в постели удобное положение. Нередко при приеме налоксона возникает рвота.
Отравление свинцом
Отравление свинцом происходит при работе с красками, содержащими свинец, при контакте с тетраэтил-свинцом (он используется для этилирования бензина), при работе на бензохранилищах.
Клинические проявления складываются из энцефалопатии, свинцовой колики, нейропатии.
Свинцовая энцефалопатия проявляется психическими изменениями, заторможенностью и раздражительностью. Затем присоединяется сонливость, атаксия. Могут быть эпилептические припадки, кома и смерть. У 40% больных после прекращения интоксикации остаются органические симптомы: деменция, атаксия, спастичность, эпилептические припадки.
Свинцовая колика чаще встречается у взрослых. Возникает анорексия, запоры, тошнота, рвота. При этом пальпация живота безболезненная.
Свинцовая нейропатия проявляется мышечной слабостью, парестезиями, снижением чувствительности. Сначала слабость распространяется на разгибатели, потом – на сгибатели верхних конечностей.
Длительное воздействие малых доз свинца вызывает синдром нарушения внимания у детей.
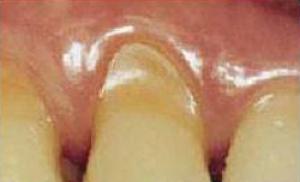
В диагностике имеет значение наличие свинцовой каймы десен.
Лечение
В первую очередь необходимо устранить контакт со свинцом. Для связывания молекул свинца используют комплексоны – ЭДТУ, купренил и димеркаптол.
При лечении свинцовой энцефалопатии проводят мероприятия, направленные на восстановление проходимости дыхательных путей, следят за диурезом, снижают внутричерепное давление путем использования осмодиуретиков.
Мышьяковая полинейропатия
Развивается при суицидальном введении в организм препаратов, содержащих мышьяк. Источником могут быть инсектициды, содержащие металл, медицинские препараты, вдыхание паров мышьяка, выделяющихся из красок обоев. Иногда заболевание развивается при контакте с мышьяком на химических заводах, в фармацевтической промышленности, лабораториях, рудниках.
Клиника
При остром отравлении мышьяк вызывает повреждение эндотелия капилляров, а это вызывает геморрагии. Появляются общие симптомы – рвота, понос, боли в желудке, кишечнике, мышечные спазмы. В тяжелых случаях происходит внутрисосудистый гемолиз, который ведет к острой почечной недостаточности. При приеме смертельной дозы возникает шок, кома и смерть.
При хроническом отравлении возникает общая слабость, утомляемость, понижение аппетита, запоры или диарея. В дальнейшем появляются парестезии в стопах, в тяжелых случаях развиваются двигательные расстройства. При хроническом отравлении желудочно-кишечные расстройства выражены слабее, чем при остром. Развивающаяся полинейропатия имеет особенности. Отмечаются сосудистые и трофические расстройства: высыпания на коже, пигментация, шелушение, неправильный рост волос, на ногтях появляются поперечные белые полоски Мееса. Болевой синдром выражен очень остро. Больные принимают вынужденное положение, так называемые анталгические позы. Это в последующем может привести к формированию контрактур, особенно в голеностопных суставах. Снижается глубокая чувствительность, может развиться атаксия. При развитии мышьяковой энцефалопатии у больных появляется утомляемость, сонливость, головная боль, оглушенность, эпилептические припадки, кома и смерть.
Диагностика осуществляется на обнаружении мышьяка в моче, в волосах, и ногтях.
Лечение подразумевает устранение источника интоксикации. Вводят препараты БАЛ или пеницилламин в дозе 250-750 мг в сутки в течение 4-6 дней. При острых отравлениях вводят БАЛ в дозе 2,5 мг на 1 кг массы тела парентерально.
Нейропатия, вызванная действием ФОС
Контакт с ФОС возникает при вдыхании веществ, т. е. через легкие или при всасывании через увлажненную поверхность кожи. ФОС оказывают ингибирующее влияние на холинэстеразу. В результате этого в синапсах ЦНС и ПНС скапливается ацетилхолин. Это ведет к перевозбуждению ЦНС и нарушению проведения нервных импульсов. Чаще всего отравление происходит хлорофосом, тиофосом и др.
Клиника
При остром отравлении после короткого инкубационного периода возникает тошнота, рвота, головная боль, головокружение, резкие боли в животе, повышение пото- и слюноотделения, резко суживаются зрачки. Наблюдается подергивание отдельных мышц, атаксия, артериальная дистония, дизартрия. В тяжелых случаях возможны обмороки, нарушения сознания, галлюцинации, делириозное состояние, злобное настроение, агрессия. При ухудшении состояния – кома и летальный исход. В легких и среднетяжелых случаях при улучшении состояния через 1-2 месяца может развиться полинейропатия. Для нее характерны двигательные расстройства, сопровождающиеся парестезиями. Наблюдаются миофибриллярные подергивания, атрофия мышц кистей, повышаются коленные рефлексы. Картина напоминает боковой амиотрофический склероз.
Лечение острого отравления сводится к введению атропина внутривенно 0.1% - 1-2 мл, терапия полинейропатии ведется по основным принципам лечения нейропатий.
Что такое Токсическое поражение нервной системы
При острых отравлениях химическими веществами наблюдаются разнообразные нарушения со стороны нервной системы: оглушенность, сомнолентность, кома, астеническое состояние, энцефалопатия, психомоторное возбуждение, острые интоксикационные психозы (делирии), токсические полиневриты.
Что провоцирует Токсическое поражение нервной системы
Угнетение сознания отмечается преимущественно при отравлении веществами наркотического действия. В легких случаях или в самом начале отравления имеет место оглушение, при отравлении средней степени тяжести оно сменяется сомнолентностью. Тяжелые отравления химическими веществами вызывают коматозные состояния различной глубины. Метаболические комы могут быть первичные, возникающие в токсикогенную фазу отравления, и вторичные - в соматогенную фазу в результате накопления эндогенных токсических веществ.
Патогенез (что происходит?) во время Токсического поражения нервной системы
Патогенез экзотоксической комы. Развитие комы обусловлено снижением потребления кислорода центральной нервной системой (ЦНС). При утилизации кислорода менее 60 % от нормы развивается кома. Гипоксия, вызванная блокадой дыхательных ферментов (цитохромоксидаз), нарушает окисление глюкозы в цикле Кребса. Анаэробный тип гликолиза приводит к накоплению недоокисленных продуктов обмена (молочной, пировиноградной кислот), которые оказывают токсическое воздействие на нервные клетки вплоть до их гибели. При гипоксии ЦНС наблюдается рефлекторное расширение сонных и межпозвоночных артерий, что увеличивает приток крови и способствует отеку мозга, который может сопровождаться гипертоиусом мышц, менингеальными симптомами, парезами и параличами.
При токсической коме, продолжающейся более 30 ч, наблюдается прижизненная гибель мозга.
Симптомы Токсического поражения нервной системы
Клиническая симптоматика
Выделяют: оглушенность больного (у пострадавшего наблюдается замедленная реакция на вопросы); сомноленцию (больной отвечает на вопросы, но не ориентируется в пространстве и времени) и кому (у больного полностью отсутствует сознание). По классификации экзотоксические комы подразделяются на поверхностные, глубокие и запредельные.
Для поверхностной комы характерно:
- отсутствие сознания,
- сохранение корнеальных и зрачковых рефлексов,
- сохранение мышечного тонуса и сухожильных рефлексов,
- наличие глотательного рефлекса,
- отсутствие атонии мышц мягкого неба,
- есть реакция на болевые раздражители,
- нет угнетения дыхания и сердечной деятельности.
В зависимости от характера отравления при поверхностной коме могут наблюдаться миоз или мидриаз, нормальный; мышечный тонус или гипертонус, бронхорея или бронхоспазм.
Для глубокой комы типично:
- бледность кожных покровов,
- угнетение глазодвигательных рефлексов и реакции зрачка на свет,
- снижение мышечного тонуса и сухожильных рефлексов,
- отсутствие реакции на болевой раздражитель,
- появление патологических рефлексов (Бабинского),
- снижение систолического, диастолического и пульсового давления,
- угнетение дыхания,
- гипотермия.
Запредельной коме присуще резкое угнетение дыхания и гемодинамики, летальные исходы от острой дыхательной и сердечной недостаточности.
Экзотоксические комы могут быть осложненными и неосложнеиными. Осложнением комы считается отек мозга, бронхорея, бронхоспазм, угнетение дыхания, гемодинамики.
В соматогенной фазе отравления комы часто осложняются пневмониями и синдромом позиционного сдавления.
Экзотоксические комы дифференцируются:
- с первично-неврологическими комами, обусловленными черепно-мозговыми травмами, расстройствами мозгового кровообращения;
- с эндотоксическими комами, которые возникают;
- при накоплении токсических веществ при таких заболеваниях, как сахарный диабет, болезни печени и почек.
Выход из комы возможен через двигательное возбуждение, судорожный синдром. После коматозного состояния у больного может возникнуть делирий.
При экзотоксикозах часто наблюдаются острые психозы, которые могут быть первичными и вторичными. Первичные возникают в токсикогенную, вторичные - в соматогенную фазы отравления. К первичным психозам относят онейроидный (грезоподобный) синдром (при отравлении атропином, кокаином, опиатами, димедролом, циклодолом); психосенсорный делирий с изменением формы и величины предметов (при отравлении ФОН); эмоционально-гиперестетический с повышенной чувствительностью к свету, звуку (при отравлении этиленгликолем, тубазидом).
Частыми вторичными психозами являются: алкогольный, возникающий после алкогольной комы и проявляющийся абстинентным синдромом, переходящим в устрашающие галлюцинации и иллюзии, кататоно-шизофренный синдром (после отравления угарным газом).
После отравления у больного нередко наблюдается астенический синдром и энцефалопатия. Энцефалопатию часто вызывают такие вещества, как алкоголь, хлорированные углеводороды, этиленгликоль и др. В легкой форме она проявляется головной болью, разбитостью, низкой работоспособностью, в тяжелых случаях - резким снижением памяти и интеллекта.
Лечение Токсического поражения нервной системы
Принципы лечения токсических поражений нервной системы следующие:
- Естественные и хирургические методы детоксикации, аитидотная терапия.
- Защита мозга от гипоксии при коме (гипотермия, назначение в первые сутки оксибутирата натрия, цитохрома С, цитомака).
- Инфузионная терапия и форсированный диурез.
- Назначение веществ, усиливающих окисление ядов (глюкоза, аскорбиновая кислота, гипохлорид натрия, витамины, кислород) при отсутствии летального синтеза.
- Переливание альбуминов, плазмы; введение стероидных гормонов и мочегонных средств при отеке мозга.
- Применение препаратов, улучшающих метаболизм нервной клетки (церебролизин, ноотропные препараты, поливитамины, АТФ, никотиновая кислота, большие дозы аскорбиновой кислоты).
- Противосудорожная терапия (седуксен, тазепам, реланиум, сернокислая магнезия, тизерцин, тиопентал-натрий или гексенал).
Больным в глубокой метаболической коме противопоказано введение аналептиков (бемегрид), так как повышая потребность мозга в кислороде, они вызывают судорожный синдром.
К каким докторам следует обращаться если у Вас Токсическое поражение нервной системы
Токсиколог
Акции и специальные предложения
Медицинские новости
07.05.2019
Заболеваемость менингококковой инфекцией в РФ за 2018 г. (в сравнении с 2017 г.) выросла на 10 % (1). Один из распространенных способов профилактики инфекционных заболеваний - вакцинация. Современные конъюгированные вакцины направлены на предупреждение возникновения менингококковой инфекции и менингококкового менингита у детей (даже самого раннего возраста), подростков и взрослых. 20.02.2019
Главные детские специалисты фтизиатры посетили 72-ю школу Санкт-Петербурга для изучения причин, по которым 11 школьников почувствовали слабость и головокружения после постановки им в понедельник, 18 февраля, пробы на туберкулез
18.02.2019
В России, за последний месяц отмечается вспышка заболеваемости корью. Отмечается более чем трехкратный рост, относительно периода годичной давности. Совсем недавно очагом инфекции оказался московский хостел...
Медицинские статьи
Почти 5% всех злокачественных опухолей составляют саркомы. Они отличаются высокой агрессивностью, быстрым распространением гематогенным путем и склонностью к рецидивам после лечения. Некоторые саркомы развиваются годами, ничем себя не проявляя...
Вирусы не только витают в воздухе, но и могут попадать на поручни, сидения и другие поверхности, при этом сохраняя свою активность. Поэтому в поездках или общественных местах желательно не только исключить общение с окружающими людьми, но и избегать...
Вернуть хорошее зрение и навсегда распрощаться с очками и контактными линзами - мечта многих людей. Сейчас её можно сделать реальностью быстро и безопасно. Новые возможности лазерной коррекции зрения открывает полностью бесконтактная методика Фемто-ЛАСИК.
Косметические препараты, предназначенные ухаживать за нашей кожей и волосами, на самом деле могут оказаться не столь безопасными, как мы думаем
Страница 87 из 114
ТОКСИЧЕСКИЕ ПОРАЖЕНИЯ НЕРВНОЙ СИСТЕМЫ
Токсические поражения нервной системы могут возникать под влиянием различных химических факторов на производстве или в быту. Они развиваются остро - при одномоментном поступлении в организм большого количества токсического вещества (острые интоксикации) или постепенно - при длительном, часто прерывистом поступлении вещества в субтоксических дозах (хронические интоксикации). Клинические проявления токсических поражений нервной системы зависят от тропности токсического вещества к тем или иным структурам нервной системы или их чувствительности к повреждающему фактору. При этом возможно вовлечение как центральной, так и периферической нервной системы. Диффузное поражение головного мозга часто сопровождается развитием спутанности сознания, галлюцинозом, делирием, угнетением сознания вплоть до комы. В клинике токсических поражений центральной нервной системы нередко встречаются также вегетативные расстройства (например, нарушения регуляции артериального давления, тахикардия, нарушение зрачковой иннервации), миоклонии, эпилептические припадки. Поражение периферической нервной системы особенно часто проявляется развитием полиневропатий.
Общие принципы лечения отравлений включают:
поддержание функции дыхательной и сердечно-сосудистой систем;
удаление невсосавшегося вещества путем промывания желудка и введения слабительных;
ускорение выведения токсического вещества из организма (с помощью форсированного диуреза, гемодиализа, гемосорбции);
введение специфических антидотов.
ПОРАЖЕНИЕ НЕРВНОЙ СИСТЕМЫ ПРИ ИНТОКСИКАЦИИ АЛКОГОЛЕМ
Неврологические осложнения связаны как с прямым токсическим действием алкоголя, так и с его опосредованным действием (через нарушение питания, поражение печени или нарушение водно-электролитного баланса). Важную роль играют индивидуальная чувствительность и сопутствующие заболевания. Поэтому четкое соответствие между тяжестью алкоголизма (или количеством потребленного спирта) и выраженностью неврологических проявлений прослеживается не всегда.
Острое отравление алкоголем
При приеме внутрь токсичных доз алкоголя появляются нарушение координации движений, неадекватное поведение, гиперемия лица, тахикардия, тошнота и рвота, вслед за которыми развивается кома. Кожные покровы холодные, липкие, температура тела снижена, зрачки сужены, но при нарастании дыхательных нарушений они расширяются. Могут отмечаться плавающие движения глазных яблок. Основную опасность представляют нарушения дыхания, которые могут быть связаны с нарушением проходимости дыхательных путей (западением языка, повышением секреции и бронхиальной секреции, аспирацией рвотных масс) или угнетением дыхательного центра (на фоне глубокой комы). Смертельная концентрация алкоголя в крови - около 5000 мг/л. У мужчин с массой тела 70 кг такая концентрация создается в гех случаях, когда в организме находится примерно 0,5 л 90° спирта. Токсичность данной дозы алкоголя зависит от максимальной концентрации, которую она создает в крови, скорости ее нарастания, привычки к алкоголю и присутствия других фармакологических средств. Полное всасывание этанола из желудочно-кишечного тракта происходит в течение 2 ч. Оно замедляется, если в желудке содержится пища.
Лечение.
При тяжелой интоксикации больного госпитализируют. Основная задача заключается в обеспечении адекватного газообмена в легких. Для этого необходимы туалет полости рта, введение воздуховода. При глубокой коме показана интубация с последующим отсасыванием слизи и рвотных масс из верхних дыхательных путей. При появлении признаков угнетения дыхательного центра больного подключают к аппарату искусственной вентиляции легких. Промывание желудка показано в том случае, если с момента приема алкоголя прошло не более 2 ч. При угнетении сознания перед промыванием желудка производят интубацию. Для коррекции дегидратации, поддержания артериального давления и диуреза проводят инфузию солевых растворов, полиглюкина, реополиглюкина или гемодеза. При необходимости назначают вазопрессоры (например, мезатон, допамин) или кортикостероиды. Введение аналептиков нецелесообразно, так как может способствовать развитию судорожного синдрома. Для коррекции ацидоза внутривенно вводят 400-600 мл 4 % раствора гидрокарбоната натрия. Для уменьшения гиперсаливации и повышенной бронхиальной секреции показано подкожное введение 1-2 мл 0,1 % раствора атропина. Для ускорения окисления алкоголя и нормализации обменных процессов внутривенно вливают 40-60 мл 40 % глюкозы, однако у больных с хроническим алкоголизмом введению глюкозы должно всегда предшествовать назначение тиамина (2 мл 5 % раствора тиамина внутривенно или внутримышечно), что позволяет избежать развития острой алкогольной энцефалопатии. Обычно назначают и другие витамины группы В. Необходимо скорректировать гипокалиемию, часто выявляющуюся у больных хроническим алкоголизмом. Больные хроническим алкоголизмом склонны к кровотечениям, что бывает связано с поражением печени или тромбоцитопенией, поэтому для лечения гипертермии у них лучше применять не аспирин, а парацетамол (0,6-1,2 г внутрь или ректально).В наиболее тяжелых случаях показаны перитонеальный диализ или гемодиализ.
Неврологические осложнения абстинентного синдрома
Алкогольный абстинентный синдром характеризуется возникновением чувства страха, раздражительностью, нарушением сна, слабостью, генерализованным дрожанием, потливостью и тахикардией. На этом фоне возможны галлюциноз и выраженное психомоторное возбуждение. Спустя 7-48 ч после прекращения регулярного приема алкоголя могут возникать генерализованные судорожные (тонико-клонические) эпилептические припадки. Часто возникает не один припадок, а серия из 2-6 припадков, между которыми больной приходит в себя. Эпилептический статус возникает редко и требует исключения дополнительных факторов (черепно-мозговой травмы, менингита или гипогликемии). Припадки следует рассматривать как предвестник алкогольного делирия, который у значительной части больных возникает спустя 1-3 сут после припадков. Важно помнить, что абстиненция может спровоцировать припадок у больного с иным заболеванием головного мозга, например с опухолью мозга.
Лечение.
Лечение абстиненции включает назначение бензодиазепинов (например, нитразепама, диазепама или хлордиазепоксида), карбамазепина (финлепсина) или клометиазола (геминеврина), коррекцию вегетативных нарушений, в частности, с помощью бета-блокаторов (например, пропранолола), коррекцию водно-электролитных расстройств, назначение витамина В, и препаратов калия (особенно при введении растворов глюкозы), а также 2-5 мл 25 % раствора сульфата магния (для устранения часто возникающей в этих случаях гипомагнезиемии). В период абстиненции следует избегать препаратов, снижающих порог судорожной активности (например, некоторых нейролептиков или трициклических антидепрессантов).Больного, перенесшего припадок, целесообразно госпитализировать и установить за ним динамическое наблюдение с тем, чтобы исключить другие возможные причины припадка (черепно-мозговую травму, субдуральную гематому, метаболические нарушения, инфекции). Назначение противоэпилептических средств при абстинентных припадках часто не имеет смысла, так как судорожный период кратковременен (6-12 ч) и к моменту поступления в больницу он уже закончился. В большинстве случаев нецелесообразно и профилактическое назначение противоэпилептических средств при выписке, так как предрасположенность к припадкам у подавляющего большинства таких больных проявляется только в период абстиненции.
Острая алкогольная энцефалопатия
Острая алкогольная энцефалопатия (энцефалопатия Вернике, геморрагический полиоэнцефалит Гайе-Вернике) проявляется клинической триадой: офтальмоплегией, мозжечковой атаксией, нарушением сознания - и связана с недостаточностью тиамина (витамина В,).
Непосредственными причинами дефицита тиамина могут быть неполноценное питание, нарушение всасывания витамина в кишечнике, нарушение его метаболизма либо истощение его печеночных запасов. Нередко провоцирующими факторами являются травма, инфекция или введение глюкозы, «сжигающей» запасы тиамина. Патоморфологически заболевание характеризуется появлением некрозов в сером веществе промежуточного и среднего мозга. Энцефалопатия Вернике может возникать не только у больных алкоголизмом, но и при других состояниях, вызывающих дефицит тиамина (например, при неукротимой рвоте, длительном голодании, несбалансированном парентеральном питании, гемодиализе и др.).
Клиническая картина.
Симптоматика развивается остро или подостро. Появляются апатия, сонливость, невнимательность, нарушение ориентации. Угнетение сознания постепенно нарастает, но кома развивается нечасто. У некоторых больных возникают галлюцинации, возбуждение, спутанность сознания, напоминающие алкогольный делирий.
Диагностика упрощается при появлении глазодвигательных нарушений - двоения, нистагма, ограничения подвижности глазных яблок (чаще по типу двустороннего поражения отводящих нервов, реже паралича горизонтального или вертикального взора). Зрачковые реакции обычно сохранены. Атаксия проявляется главным образом при стоянии и ходьбе (статолокомоторная атаксия). В тяжелых случаях отмечается
туловищная атаксия с выраженным туловищным тремором. У большинства больных выявляются также признаки полиневропатии (прежде всего выпадение рефлексов на нижних конечностях), вегетативная дисфункция (гипотермия, ортостатическая гипотензия, нарушения ритма сердца). Летальный исход наблюдается в 20 % случаев и обычно связан с тяжелой вегетативной дисфункцией.
Лечение.
При подозрении на энцефалопатию Вернике следует немедленно ввести внутримышечно (в тяжелых случаях внутривенно) 2 мл 5 % раствора тиамина; затем в течение недели препарат вводят в той же дозе внутримышечно, поскольку в этот период часто нарушено всасывание тиамина в кишечнике В последующем переходят на прием тиамина внутрь (100 мг 3 раза в сутки). У части больных отмечается непереносимость тиамина, которая проявляется угнетением сознания, снижением артериального давления, тахикардией, нарушением дыхания, кожными высыпаниями, рвотой, эпигастральными болями и требует введения кортикостероидов. Риск этого осложнения меньше при внутримышечном введении препарата и одновременном приеме поливитаминов.На фоне лечения глазодвигательные нарушения уменьшаются уже через несколько часов, тогда как атаксия и психические нарушения регрессируют более медленно (в течение нескольких дней или недель) и часто не полностью.
Профилактика ятрогенной энцефалопатии сводится к назначению тиамина всем больным с длительным нарушением питания или находящимся на гемодиализе. Поскольку назначение глюкозы до введения тиамина при тяжелой тиаминовой недостаточности может спровоцировать энцефалопатию Вернике всем больным с предполагаемой недостаточностью тиамина, а также при коме неизвестного генеза тиамин рекомендуется вводить до глюкозы.
Корсаковский амнестический синдром
Корсаковский амнестический синдром (корсаковский психоз) психопатологический симптомокомплекс, основным про
явлением которого являются расстройства памяти на текущие события.
Обычно он развивается у больных алкоголизмом после одного или нескольких эпизодов острой алкогольной энцефалопатии поэтому его нередко рассматривают как ее исход или «хроническую фазу». Корсаковский синдром очень редко возникает после энцефалопатии Вернике, не вызванной алкоголизмом и в меньшей степени реагирует на введение тиамина, чем другие симптомы энцефалопатии. Это может отражать его связь с непосредственным токсическим действием алкоголя.
Синдром может быть также проявлением тяжелой черепномозговой травмы, инсульта, опухоли или гипоксического повреждения мозга (например, у больных, переживших остановку сердца).
Клиническая картина.
Больные не запоминают обстановку, окружающие лица, не ориентируются в месте и времени, не помнят, с кем они только что разговаривали, чем занимались, что ели на завтрак, кто их навещал несколько минут назад, но могут рассказывать о своем участии в событиях, которые якобы только что происходили и которых на самом деле не было (конфабуляции). Внешне поведение больных упорядоченное. Отмечаются лишь малоподвижность, отсутствие инициативы. Мышление обусловлено только внешними впечатлениями. Тем не менее больные сохраняют способность разумно рассуждать, делать верные умозаключения, если не требуется опоры на воспоминания о текущих событиях. Настроение чаще безразличное, иногда угнетенное, в ряде случаев благодушно-приподнятое. Часто отмечаются общая слабость, повышенная утомляемость, раздражительность. Даже при грубом расстройстве запоминания сохраняется память на события, происходившие до болезни, профессиональные знания, прежний опыт. Больные не критичны к своему дефекту и часто отрицают наличие заболевания.
Лечение включает применение тиамина, 100 мг внутрь 3 4 раза в сутки в течение многих месяцев в сочетании с поливитаминами. Улучшение иногда наступает лишь спустя несколько месяцев, но часто бывает неполным.
Хроническая алкогольная энцефалопатия
Хроническая алкогольная энцефалопатия возникает на фоне многолетнего злоупотребления алкоголем и связана с его непосредственным токсическим действием на нейроны головного мозга, однако немаловажную роль в ее патогенезе играют недостаточность тиамина, неполноценное питание, нарушение функции печени (у больных с алкогольным циррозом печени).
Клиническая картина.
Основное проявление алкогольной энцефалопатии - медленно нарастающий синдром деменции, проявляющийся снижением памяти, нарушением внимания, замедленностью психической деятельности, апатией, уплощением мышления, снижением критики. В отличие от амнестического синдрома деменция характеризуется более диффузным, а не избирательным вовлечением высших мозговых функций.
У некоторых больных преимущественно страдают нейроны мозжечка (алкогольная дегенерация мозжечка), что проявляется мозжечковой атаксией. При этом неустойчивость и шаткость при ходьбе вначале прогрессируют в течение нескольких недель или месяцев, а затем стабилизируются. Несмотря на тяжелое нарушение равновесия и ходьбы (иногда больные не могут стоять или ходить без поддержки), нарушения координации в руках, дизартрии или нистагма чаще не выявляется, что указывает на избирательное поражение червя мозжечка. Энцефалопатии часто сопутствуют признаки полиневропатии, нарушения питания (глоссит, уменьшение подкожного жира), дисфункции печени.
Лечение.
На фоне отказа от алкоголя и полноценного питания, введения тиамина, приема поливитаминов возможно медленное улучшение с восстановлением как высших мозговых, так и двигательных функций.Алкогольная полиневропатия
Алкогольная полиневропатия может быть результатом прямого воздействия токсических метаболитов алкоголя, недостаточности тиамина и, возможно, других витаминов группы В, а также фолиевой кислоты.
Клиническая картина.
Симптомы (жгучие боли, онемение и парестезии в дистальных отделах ног, болезненные спазмы мышц голени, парез разгибателей стоп) появляются постепенно, реже остро или подостро. В дальнейшем они нарастают или стабилизируются на длительное время. При вовлечении волокон глубокой чувствительности возникает сенситивная атаксия. При осмотре можно выявить снижение или выпадение сухожильных рефлексов, прежде всего ахилловых, гипестезию по типу носков и перчаток, атрофию мышц дистальных отделов конечностей, болезненность при пальпации мышц и нервных стволов. Прикосновение к коже резко усиливает боль. Симптоматика более выражена в ногах, руки (как и черепная иннервация) часто остаются сохранными. Лишь изредка отмечаются дизартрия или дисфагия, еще реже глазодвигательные нарушения. Характерны вегетативные расстройства в виде нарушения зрачковых реакций, гипергидроза ладоней и стоп, изменения окраски кожных покровов, отеков, гиперпигментации кожи, дистрофических изменений ногтей, импотенции.
Лечение.
Отказ от алкоголя, полноценное питание и введение тиамина (вначале парентерально 2-3 мл 5 % раствора внутримышечно, затем внутрь 100 мг 2-3 раза в сутки) в комплексе с другими витаминами группы В и фолиевой кислотой (в составе поливитаминов) приостанавливают прогрессирование и способствуют восстановлению, которое бывает медленным и не всегда полным.Алкогольная миопатия
Острая алкогольная миопатия развивается в течение 1-2 сут на фоне тяжелого запоя и характеризуется выраженными болями в мышцах, мышечной слабостью. При осмотре выявляются симметричная или асимметричная слабость. болезненность и уплотнение мышц конечностей. В результате некроза мышечных волокон развивается миоглобинурия, которая может приводить к острой почечной недостаточности. Увеличивается активность креатинфосфокиназы. ЭКГ часто обнаруживает нарушения ритма и проводимости сердца. Острая миопатия и ее осложнения (сердечная и почечная недостаточность) требуют экстренного вмешательства, включающего коррекцию водно-электролитных, кислотно-основных нарушений. При условии отказа от алкоголя восстановление происходит в течение нескольких недель или месяцев, но иногда бывает неполным. При приеме алкоголя в фазу реконвалесценции возможен более тяжелый рецидив.
Подострая алкогольная миопатия связана с гипокалиемией и обычно не сопровождается болями, регрессирует после восполнения дефицита калия.
Хроническая миопатия проявляется нарастающей на протяжении нескольких недель или месяцев слабостью мышц в проксимальном отделе конечностей. Рефлексы остаются сохранными. Миалгии не характерны. Дифференциальный диагноз с полиневропатией облегчает электронейромиография. Отказ от алкоголя, полноценное питание приводят в большинстве случаев к улучшению в течение нескольких месяцев.
Отправить свою хорошую работу в базу знаний просто. Используйте форму, расположенную ниже
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Введение
1. Алкоголь (этиловый спирт)
2. Метиловый спирт (метанол)
3. Барбитураты
4. Марганец
5. Окись углерода
6. Ядохимикаты
8. Наркотические анальгетики
9. Пахикарпин
10. Сероводород
11. Бензин
12. Ботулизм
Заключение
Введение
Интоксикации нервной системы связаны с поступлением в организм токсических веществ, применяемых в промышленности, сельском хозяйстве или в быту (растворители, инсектициды и др.). В других случаях дело идет о приеме в чрезмерных дозировках или хроническом употреблении лекарственных препаратов или, наконец, алкогольных напитков.
Патологическая анатомия интоксикаций нервной системы
Патологоанатомические исследования при острых отравлениях различными ядами обнаруживают в значительной степени сходную картину. Отмечаются дистония сосудов, гиперемия, инвагинация сосудистых стенок, мелкие кровоизлияния, периваскулярный отек. Нередко находят тромбы в мелких сосудах, особенно венах, очаговые макро- и микронекрозы, набухание мозга. Одновременно выявляется дегенерация нервных клеток, в особенности коры мозга и ретикулярной формации мозгового ствола, главным образом в виде острого и тяжелого поражения телец Ниссля.
При хронической интоксикации изменения со стороны нейронов более многообразны: отмечается как острое, так и хроническое их заболевание, уменьшение числа и объема клеток или их деформация. Нередки явления набухания. Эти и другие изменения ганглиозных клеток сочетаются с дегенеративными изменениями со стороны глии. При некоторых интоксикациях обнаруживаются явления демиелинизации проводников. В то же время при определенных интоксикациях имеется преимущественная избирательность поражения, например, преобладание изменений в бледном шаре и черной субстанции при отравлении окисью углерода, в полосатом теле при отравлении марганцем и др.
1. Алкоголь (этиловый спирт)
При приеме алкоголя натощак максимальное его содержание в крови устанавливается через 40-80 мин. Этиловый спирт не подвергается перевариванию или нейтрализации желудочным соком. Однако белки и жиры, находящиеся в желудке, задерживают его всасывание. Поступление алкоголя в кровь и насыщение им органов и тканей происходит намного быстрее, чем окисление и выделение в неизмененном виде. Фаза элиминации продолжается 5 - 12 ч. Этиловый спирт можно определять в любых средах организма (кровь, моча и др.). Этиловый спирт оказывает наркотическое действие, выраженность которого зависит не только от количества и скорости введения алкоголя, но и от индивидуальной чувствительности. Последняя определяется конституциональными факторами, психофизическим состоянием организма и стажем предшествующего употребления алкоголя. Заметная интоксикация наступает при содержании алкоголя в крови 150 мг%, сильная - 350 мг%, смертельная-примерно 550 мг%.
Начальные стадии алкогольного опьянения характеризуются повышенной психической активностью, однако выполнение более тонких процессов мышления (операторская деятельность и др.) снижается. Наблюдается активация мышечной системы, органов дыхания, кровообращения с одновременным уменьшением выносливости при нагрузках.
Клиника алкогольной интоксикации нервной системы
Клиническая картина отравления характеризуется в начальной стадии (стадии опьянения) изменением эмоционального состояния в виде повышенного настроения одновременно со снижением критики к своему состоянию и оценки окружающей обстановки (эйфория). Реже имеет место депрессия или гневливость. Возникают атаксия, диплопия, общая гипестезия. При нарастании дозы алкоголя в крови развивается состояние угнетения, переходящее в сопор, а затем и кому. Для алкогольной комы характерны гиперемия лица и конъюнктив, понижение температуры тела, липкая, холодная кожа, повторная рвота, непроизвольное выделение мочи и кала. Неврологическая симптоматика непостоянна: миоз, временами умеренный мидриаз, нередко горизонтальный нистагм. Повышение мышечного тонуса, тризм сменяются мышечной гипотонией и угнетением рефлексов. Дыхание замедленное, с паузами и появлением выраженного цианоза лица, тахикардии; наблюдающаяся вначале артериальная гипертензия сменяется коллапсом. Иногда наблюдается аспирация рвотных масс с развитием ларингоспазма. В ряде случаев имеют место генерализованные судорожные припадки.
Основным осложнением при алкогольной интоксикации являются аспирационно-обтурационные нарушения дыхания в результате западения языка, тризма жевательной мускулатуры, гиперсаливации с аспирацией слизи и рвотных масс, бронхореи. На фоне дыхательных расстройств наблюдается умеренная артериальная гипертония, сменяющаяся гипотонией и выраженной тахикардией. Одним из грозных осложнений коматозного состояния, вызванного алкогольным отравлением, является миоглобинурия, возникающая вследствие длительного позиционного давления массой собственного тела на определенные участки мышц. У больных отмечаются выраженные отеки, циркулярно охватывающие конечность, плотной эластической, местами деревянистой консистенции. Когда в пределах измененной ткани располагается тот или иной периферический нерв, возможна картина чувствительных и двигательных выпадений в зоне соответствующего нерва.
Моча в 1-2-е сутки кровянистого или буро-черного цвета. При лабораторном исследовании обнаруживается миоглобин. Па 2-4-е сутки уменьшается суточное количество мочи (до 100-400 мл), нарастает уровень остаточного азота и мочевины, развивается гиперкалиемия, геморрагический синдром, гипохромная анемия.
Диагноз алкогольной интоксикации нервной системы
Диагноз алкогольной интоксикации, помимо характерной для нее клинической картины, подтверждается алкогольным запахом изо рта и из рвотных масс, наличием алкоголя в крови. Алкогольной коме не свойственны очаговые неврологические симптомы, присутствие которых дает основание предполагать сочетание алкогольной интоксикации с черепно-мозговой травмой или острым нарушением мозгового кровообращения. Подобное предположение может также возникать в случае длительного коматозного состояния при низком содержании алкоголя в крови. Во всех этих случаях необходимо, помимо рентгенографии черепа, применение эхо-энцефалографического обследования, спинномозговой пункции.
Лечение алкогольной интоксикации нервной системы
Обильное промывание желудка через зонд с последующим введением солевых слабительных: внутривенно капельно до 600 мл 20% раствора глюкозы с инсулином (до 20 ЕД), 4% раствора бикарбоната натрия-до 1500 мл, фуросемид, сульфат магния, витамины. При снижении АД назначают сердечно-сосудистые средства; для профилактики аспирационной пневмонии - антибиотики. Нередко необходимо повторное введение кортикостероидных гормонов. При коматозном состоянии - туалет полости рта, отсос слизи из верхних дыхательных путей, введение воздуховода.
Хроническая интоксикация алкоголем
При хронической интоксикации алкоголем (алкоголизм) у больных часто возникают симптомы поражения центральной и периферической нервной системы, которые чаще всего проявляются в виде определенных неврологических синдромов.
Эпилептический синдром при алкоголизме проявляется, главным образом судорожными припадками с преобладанием тонических судорог, которые возникают, как правило, в абстинентном периоде и нередко переходят в алкогольный делирий.
Апоплексия потаторов, алкогольный геморрагический инсульт проявляется у лиц молодого возраста в виде «мозгового удара» с внезапной потерей сознания, коматозным состоянием и тяжелым течением, а у лиц старше 50 лет, как правило, в виде более постепенного развития с нарастающим течением и относительно умеренной неврологической симптоматикой. Возможны субарахноидальные кровоизлияния с симптомами преимущественно конвекситальной локализации.
Острая алкогольная энцефалопатия Гайе - Вернике возникает после продромального периода, в течение которого имеет место ухудшение соматического, психического и неврологического статуса больного (анорексия, жажда, боли в животе, рвота, похудание, дрожание рук, смазанность речи, сенестопатии, астения, страхи, нарушения сна и др.). Заболевание характеризуется симптомокомплексом, для которого характерно сочетание грубой неврологической симптоматики с психическими нарушениями. В неврологическом статусе преобладают атаксия, глазодвигательные и зрачковые нарушения (офтальмопарез, косоглазие, миоз), гиперкинезы (дрожание нижней челюсти, миоклонии, хореоатетоз), изменение мышечного тонуса (дистония), вегетативные расстройства (повышение температуры, тахикардия, гипергидроз, лейкоцитоз и др.). Характерна значительная динамичность, нестабильность симптоматики.
Финалом хронического алкоголизма является синдром хронической алкогольной энцефалопатии, характеризующийся мягкой рассеянной неврологической симптоматикой, агрипнией с тревожными аффективно насыщенными сновидениями, ранними пробуждениями, симптомами вегетативно-сосудистой дисфункции, нейроэндокринными расстройствами (половая слабость, нарушение водно-солевого обмена, трофические нарушения) и характерными изменениями психики, вплоть до алкогольной деменции.
Лечение хронической интоксикации алкоголем
Лечение неврологических расстройств при алкогольной энцефалопатии может быть успешным только при терапии основного заболевания.
Одновременно применяют большие дозы витамина B1 до 10-20 мл 5% раствора, витамина В12 по 1000 мкг одновременно, витамина В6 по 2-3 мл внутримышечно, аскорбиновую и никотиновую кислоту, анаболические стероиды. При эпилептическом синдроме эффективен диазепам (седуксен) по 20 мл внутривенно в растворе глюкозы повторно 2 раза в сутки. При геморрагическом инсульте - терапия по обычным правилам.
отравление интоксикация алкоголь ядохимикат
2. Метиловый спирт (метанол)
Метиловый спирт используется в промышленности в качестве растворителя. Отравление возникает при вдыхании паров, всасывании с поверхности кожи и употреблении внутрь вместо этилового спирта. Токсическое действие оказывают в основном продукты окисления метилового спирта - формальдегид и муравьиная кислота. Формальдегид также избирательно повреждает клетки сетчатой оболочки глаз. Смертельная доза при приеме внутрь колеблется от 40 до 250 мл, но прием даже 5-10 мл может вызвать слепоту.
Клиника: как правило, симптомы наступают через несколько часов после приема метанола после периода удовлетворительного самочувствия и постепенно нарастают. При легком отравлении отмечаются быстрая утомляемость, головная боль, тошнота. Отравление средней тяжести сопровождается сильной головной болью, головокружением, тошнотой, рвотой, атаксией, парестезиями в конечностях, болями в мышцах, костях, суставах, затуманиванием глаз. Отмечаются гиперемия лица, акроцианоз, сухость кожных и слизистых покровов, иктеричность склер, фебрильная температура, лейкоцитоз в крови при низкой СОЭ. При тяжелом отравлении после начальных симптомов возникает психомоторное возбуждение, сильные боли в животе и конечностях, прогрессирующее ухудшение зрения, вплоть до слепоты, коматозное состояние, мидриаз, нередко наружная офтальмоплегия; возможны судороги, гипертония мышц, явления токсического гепатита.
При этом дыхание поверхностное, отмечается цианоз. Смерть наступает от паралича дыхания и ослабления сердечно-сосудистой деятельности на фоне декомпенсированного метаболического ацидоза.
Диагноз отравления метиловым алкоголем основывается на характерной клинической картине, подтверждается сочетанием зрительных расстройств с изменениями на глазном дне (гиперемия и отек соска зрительного нерва), наличием метанола в крови.
Лечение интосикации метанолом
Срочное промывание желудка водой или 1-2% раствором гидрокарбоната натрия; солевое слабительное. В качестве антидота применяют этиловый спирт перорально - через каждые 2 ч по 50 мл 30% раствора, а при коматозном состоянии 5-10% раствор внутривенно (до 1 мл на 1 кг массы в сутки). Обязателен форсированный диурез, осмотический диурез - 150-300 мл 40% раствора глюкозы внутривенно капельно, ощелачивание плазмы (200-300 мл 4% раствора бикарбоната натрия). В раннем периоде - гемодиализ и перитонеальный диализ. Показано внутривенное введение преднизолона, 160-200 мл 0,25% раствора новокаина, а также АТФ, кокарбоксилазы, витаминов группы В.
3. Барбитураты
Отравления барбитуратами возникают вследствие медикаментозной интоксикации или при суицидальных попытках.
Для перорального употребления в нашей стране применяют следующие барбитураты:
а) длительного действия - барбитал, барбитал-натрий, фенобарбитал;
б) средней продолжительности действия - барбамил (амитал-натрий), этаминал-натрий (нембутал), циклобарбитал;
в) короткого действия - гексобарбитал.
В клинической картине заболевания выделено 4 ведущих синдрома: коматозное состояние и другие неврологические расстройства; нарушения внешнего дыхания; расстройство функции внутренних органов, главным образом сердечно-сосудистой системы и почек; трофические расстройства.
Для коматозных состояний, вызванных угнетающим действием этих препаратов на функции ЦНС, характерна определенная стадийность, когда последовательно развивается засыпание (I стадия отравления), поверхностная кома (II стадия отравления) и, наконец, глубокая кома с арефлексией и отсутствием реакций на болевые раздражения (III стадия отравления), протекающая наиболее тяжело с выраженными нарушениями функции дыхания и кровообращения.
Из неврологических симптомов, характерных для I стадии отравления, отмечаются смазанность речи, периодически возникающий миоз («игра зрачков»), атаксия, гиперсаливация. В дальнейшем возникает стойкий миоз, угнетение рефлексов, мышечная гипотония, нередко гипотермия. Если больные не умирают, то период выхода из коматозного состояния (IV стадия) нередко протекает с психомоторным возбуждением. В последующем наблюдаются депрессия, бессонница, астения, трофические нарушения (дерматозы, выпадение волос и др.).
Аспирационно-обтурационные и центральные расстройства дыхания наиболее частые и грозные осложнения коматозных состояний при отравлениях барбитуратами. Нередки пневмонии и трахеобронхиты. Различные формы нарушения внешнего дыхания сопровождаются отчетливыми расстройствами кислотно-основного равновесия крови: респираторным или респираторным и метаболическим ацидозом. Изменения со стороны сердечно-сосудистой системы характеризуются тахикардией, гипотонией, отеком легких, коллапсом, глухостью тонов сердца, диффузными изменениями на ЭКГ. Нарушение функции почек связано с развитием острой сердечно-сосудистой недостаточности (коллапс), вызывающей явления олигурии вследствие снижения почечного кровообращения. Трофические нарушения нередки и характеризуются буллезным дерматитом, некротическим дерматомиозитом, протекающим по типу быстро развивающихся пролежней.
Диагноз отравления барбитуратами ставится на основании анамнеза, характерной клинической картины и может быть подтвержден обнаружением в крови барбитуратов и патогномоничными изменениями на ЭЭГ - наличием колебаний 14-16/с амплитудой до 100-140 мкв в поверхностной стадии («барбитуровые веретена») и высокоамплитудной полиритмией с периодами биоэлектрического молчания в глубокой стадии комы.
Лечение интоксикации барбитуратами
Интубация трахеи или трахеостомия, промывание желудка, дренаж верхних дыхательных путей, искусственная вентиляция легких, солевое слабительное, высокие сифонные клизмы, сердечно-сосудистые средства, форсированный диурез (реополиглюкин, гемодез, маннит и др.), антибиотики для профилактики пневмоний. В тяжелых случаях гемо- и перитонеальный диализ. Для устранения метаболического ацидоза (при отравлении барбитуратами длительного действия) внутривенно капельно до 1500 мл 4% раствора бикарбоната натрия. Показано применение 1-2 мл 0,1% раствора сульфата атропина, 100 мг кокарбоксилазы, аскорбиновой кислоты, витамина B1.
4. Марганец
Марганец используется в производстве стали, в сухих батареях, в медицине. При поступлении внутрь и при вдыхании пыли соединений марганца происходит отравление с развитием дегенерации мозговой ткани, особенно выраженной в подкорковых структурах.
Клиника: вдыхание соединений марганца вызывает острый бронхит, назофарннгит, пневмонию, головную боль, расстройства сна, увеличение печени. Позже постепенно развивается симптомокомплекс паркинсонизма. В случае употребления зараженной марганцем питьевой воды вначале развивается сонливость, а затем - синдром паркинсонизма - гипокинезия, амимия, мышечная ригидность, тремор.
Лечение интоксикации марганцем
Прежде всего необходимо прекратить дальнейшее поступление марганца в организм. Специальная терапия состоит во введении тетацин-кальция по 0,5 г 4 раза в день в течение недели. В случае необходимости курс лечения повторяют через 2 нед. Можно вводить 20 мл 10% раствора тетацин-кальция внутривенно капельно в 500 мл изотонического раствора. Назначают также глюконат кальция, витамины B1, В6 и В12. При развитии паркинсонизма проводят лечение последнего.
5. Окись углерода
Окись углерода образуется при неполном сгорании углерода и органических соединений. Источником может быть любой очаг или двигатель, где происходит неполное сгорание углерода. Окись углерода, попадая в организм, связывается с гемоглобином, образуя карбоксигемоглобин, неспособный транспортировать кислород. При содержании во вдыхаемом воздухе 0,1% окиси углерода до 50% гемоглобина переходит в карбоксигемоглобин. Имеются данные о том, что окись углерода блокирует цитохромоксидазу. В результате возникает тканевая гипоксия. Отравление происходит незаметно, так как окись углерода является бесцветным газом, без запаха.
Клиника интоксикации окисью углерода
Клинически картина характеризуется головной болью, головокружением, мышечной слабостью, особенно в ногах, обморочными состояниями. Отмечается окраска кожи в алый цвет, тахикардия, повышение АД. В дальнейшем могут возникать возбуждение, боль в груди, слезотечение, тошнота, рвота. Развиваются адинамия, сонливость, потеря сознания, кома, судороги, нарушение дыхания, отек мозга. Возможно развитие инфаркта миокарда, кожно-трофических расстройств.
Лечение интоксикации окисью углерода
Первая помощь - вывести пострадавшего на свежий воздух, применить рефлекторные средства (нашатырный спирт), сердечные, вдыхание кислорода. Наиболее эффективный современный способ лечения: оксибаротерапия - дыхание кислородом под давлением 2-3 атм в течение 0.5-2 ч в компрессионной камере. Назначают инъекции 20% раствора глюкозы, 50% раствора аскорбиновой кислоты, витамина B1, кортикостероиды. При длительной коме - показаны гипотермия головы, осмотические диуретики.
6. Ядохимикаты
ОТРАВЛЕНИЯ ЯДОХИМИКАТАМИ
Различают следующие ядохимикаты: средства для борьбы с насекомыми (инсектициды), средства для уничтожения сорной травы (гербициды), препараты, применяемые против тли (афициды) и др. Ядохимикаты, способные вызывать гибель насекомых, микроорганизмов, растений, небезвредны для человека. Проявляют свое токсическое действие независимо от пути проникновения в организм (через рот, кожу или органы дыхания). Фосфор органические соединения (ФОС) - хлорофос, тиофос, карбофос, дихлофос и др. используют в качестве инсектицидов.
Клиническая картина отравления. Стадия 1: психомоторное возбуждение, миоз (сокращение зрачка до размера точки), стеснение в груди, одышка, влажные хрипы в легких, потливость, повышение артериального давления. Стадия II: преобладают мышечные подергивания, судороги, нарушение дыхания, непроизвольный стул, учащенное мочеиспускание. Коматозное состояние. Стадия III: нарастает дыхательная недостаточность до полной остановки дыхания, параличи мышц конечностей, падение артериального давления. Нарушение сердечного ритма и проводимости сердца.
Диагноз ставится по клинической картине
Лечение. Пострадавшего необходимо немедленно вывести или вынести из отравленной атмосферы. Загрязненную одежду снять. Кожу обильно промыть теплой водой с мылом. Глаза промыть 2 % теплым раствором питьевой соды. При отравлении через рот прстрадавшему дают выпить несколько стаканов воды лучше с питьевой содой (1 чайная ложка на стакан воды), затем вызывают рвоту раздражением корня языка. Эту манипуляцию повторяют 2-3 раза, после чего дают выпить еще полстакана 2 % раствора соды с добавлением 1 столовой ложки активированного угля. Рвоту можно вызвать инъекцией 1 % раствора апоморфина. Специфическую терапию проводят также немедленно, она заключается в интенсивной атропинизации. При 1 стадии, отравления атропин (2-3 мл 0,1%) вводят под кожу в течение суток до сухости слизистых оболочек. Во II стадии инъекции атропина в вену (3 мл в 15-20 мл раствора глюкозы) повторно до купирования бронхореи и сухости слизистых оболочек. В коме интубация, отсос слизи из верхних дыхательных путей, атропинизация в течение 2-3 суток. В III стадии поддержание жизни иозможно только при помощи искусственною аппаратного дыхания, атропин в вену капельно (30-50 мл). реактиваторы холинэстеразы. При коллапсе норадреналин и др. мероприятия. Кроме того, в первых двух стадиях показаны раннее введение антибиотиков и оксигенотерапия. При бронхоспастическнх явлениях - применения аэрозоли пенициллина с атропином. метацином и новокаином. Хлорорганнческне соединения (ХОС) - гексахлоран, гексабензол, ДДТ и др. также используются в качестве инсектицидов. Все ХОС хорошо растворяются в жирах и липидах, поэтому накапливаются в нервных клетках, блокируют дыхательные ферменты в клетках. Смертельная доза ДДТ: 10-15 г. Симптомы. При попадании яда на кожу возникает дерматит. При ингаляционном поступлении - раздражение слизистой оболочки носоглотки, трахеи, бронхов. Возникают носовые кровотечения, боль в горле, кашель, хрипы в легких, покраснение и резь в глазах. При поступлении внутрь-диспепсические расстройства, боли в животе, через несколько часов судороги икроножных мышц, шаткость походки, мышечная слабость, ослабление рефлексов. При больших дозах яда возможно развитие коматозного состояния. Может быть поражение печени и почек. Смерть наступает при явлениях острой сердечно-сосудистой недостаточности. Первая помощь - аналогична при отравлении ФОС (см. выше). После промывания желудка рекомендуется внутрь смесь "ГУМ: 25 г танина, 50 г активированного угля, 25 г окиси магния (жженая магнезия), размешать до консистенции пасты. Через 10-15 минут принять солевое слабительное. Лечение. Глюконат кальция (10 % раствор), хлористый кальций (10 % р-р) 10 мл внутривенно. Никотиновая кислота (3 мл 1 % раствора) под кожу повторно. Витаминотерапия. При судорогах - барбамил (5 мл 10 % раствора) внутримышечно. Форсированный диурез (алкалинизация и водная нагрузка). Лечение острой сердечно-сосудистой и острой почечной недостаточности. Терапия гипохлоремии: в вену 10-30 мл 10 % раствора хлорида натрия. Мышьяк и его соединения. Арсенат кальция, арсенит натрия, парижская зелень и др. мышьякосодержащие соединения применяются в качестве ядохимикатов для протравливания семян и борьбы с сельскохозяйственными вредителями, они физиологически активны и ядовиты. Смертельная доза при приеме внутрь 0,06-0,2 г. Симптомы. После поступления яда в желудок обычно развивается желудочно-кишечная форма отравления. Через 2-8 ч появляются рвота, металлический вкус во рту, сильные боли в животе. Рвотные массы зеленоватого цвета, жидкий частый стул, напоминающий рисовый отвар. Наступает резкое обезвоживание организма, сопровождающееся судорогами. Кровь в моче, желтуха, анемия, острая почечная недостаточность. Коллапс, кома. Паралич дыхания. Смерть может наступить через несколько часов. Первая помощь. При попадании в желудок немедленное энергичное промывание водой со взвесью слабительных - окиси или сульфата магния (20 г на 1 л воды), рвотные: поддерживать рвоту теплым молоком или смесью молока со сбитыми яичными белками. После промывания внутрь - свежеприготовленное "противоядие мышьяка" (каждые 10 минут по 1 чайной ложке до прикращения рвоты) или 2-3 столовые ложки противоядной смеси "ГУМ: в 400 мл воды развести до консистенции пасты 25 г танина, 50 г активированного угля, 25 г окиси магния - жженой магнезии. В возможно ранние сроки внутримышечное введение унитиола или дикаптола, заместительное переливание крови. При резких болях в кишечнике - платифиллин, атропин подкожно, паранефральная блокада новокаином. Сердечно-сосудистые средства по показаниям. Лечение коллапса. Гемодиализ в первые сутки после отравления, перитонеальный диализ, форсированный диурез. Симптоматическое лечение.
7. Антихолинэстеразные средства
Антихолинэстеразные препараты используются в сельском хозяйстве и в быту как инсектициды, а именно: хлорофос, тиофос, карбофос, меркаптофос; и в качестве лекарственных препаратов - обратимые ингибиторы холинэстеразы - галантамина гидробромид (нивалин), физостигмина салицилат (эзерин), прозерин (неостигмин, простигмин), пиридостигмина бромид (калимин, истинон), оксазил (амбеноний хлорид) и необратимые ингибиторы холинэстеразы (фосфорорганические соединения): армии, нпбуфин, пирофос, фосфакол.
Антихолинэстеразные вещества, угнетая фермент ацетилхолинэстеразу, приводят к накоплению эндогенного ацетилхолина в холинергических синапсах, в результате чего происходит возбуждение холинореактивных систем. С фармакологической точки зрения токсическое действие данных соединений на нервную систему расценивается как мускарино- и никотиноподобное. Мускариноподобное действие выражается в появлении обильного потоотделения, саливации, бронхореи, бронхоспазма, резкого миоза; никотнноподобное и центральное действие - в развитии возбуждения, дезориентации, гиперкинезов хореического и миоклонического типов, общих клонико-тонических судорог и глубокого коматозного состояния.
Клиника интоксикации антихолинэстеразными средствами
Различаются 3 стадии отравления.
1 стадия - стадия возбуждения (легкая форма интоксикации). Через 15-20 мин после отравления больные отмечают головокружение, головную боль, снижение остроты зрения, тошноту, чувство страха, нередко развиваются психомоторное возбуждение, явления агрессии. Наблюдаются умеренный миоз, потливость, саливация, бронхорея, рвота, спастические боли в животе. АД повышено. Умеренная тахикардия наблюдается в самом начальном периоде отравления.
2 стадия - стадия гиперкинезов и судорог (интоксикация средней тяжести и тяжелая). Психомоторное возбуждение сохраняется или постепенно сменяется заторможенностью, развитием сопора, а в отдельных случаях и комы. Характерен выраженный миоз с отсутствием реакции зрачков на свет. Максимально выражены потливость, гнперсаливация, бронхорея, брадикардия. Появляются гиперкинезы хореоидного и миоклонического типов, миофибрилляции в области век, мышц груди, голеней. Периодически возникают общий гипертонус мышц, тонические судороги, ригидность грудной клетки с уменьшением ее экскурсии. АД достигает максимального уровня, сменяясь падением сердечно-сосудистой деятельности. Характерны болезненные тенезмы, непроизвольный жидкий стул, учащенное мочеиспускание.
3 стадия - стадия параличей (крайне тяжелые формы отравления). В подавляющем большинстве случаев больные находятся в глубоком коматозном состоянии, нередко с полной арефлексией. Несмотря на выраженную гипоксию, резко выражен миоз, стойко держится гипергидроз. Выражена мышечная атония. Тяжелые нарушения духания связаны с параличом дыхательных мышц и угнетением дыхательного центра - поверхностное, нерегулярное дыхание. Брадикардия достигает 40-20 в 1 мин или, напротив, появляется выраженная тахикардия до 120 в 1 мин. АД имеет тенденцию к снижению вплоть до глубокого коллапса. У 7-8% больных, поступивших во 2-й и 3-й стадиях отравления, со 2-го по 8-й день после отравления отмечается рецидив симптомов интоксикации.
В ряде случаев у больных с отравлением 2-й и 3-й стадии наблюдается судорожный синдром, развитие которого прогностически крайне неблагоприятно.
Ведущими и ответственными за развитие терминального состояния при отравлении ФОС являются расстройства дыхания и гемодинамики, а также неврологические нарушения, проявляющиеся развитием глубокой комы, угнетением дыхательного и сосудодвигательного центров.
Диагноз интоксикации антихолинэстеразными средствами
Диагноз ставится на основании характерной клинической картины, включающей симптомы мускаринового и никотинового действия и может быть подтвержден угнетением холинэстеразы крови.
Лечение интоксикации антихолинэстеразными средствами
Лечение зависит от тяжести отравления и заключается в выведении яда из организма (промывание желудка, форсированный диурез, перитонеальный диализ), активной специфической терапии и при необходимости интенсивных реанимационных мероприятий. Специфическая терапия состоит в применении холинолитиков - обычно атропина. В зависимости от тяжести отравления в 1-й стадии отравления подкожно вводят 2-3 мл 0,1% раствора повторно с интервалом в несколько часов, во 2-й стадии - внутривенно по 3 мл 0,1% раствора в растворе глюкозы с тем же интервалом, в 3-й стадии отравления - по 20-30 мл внутривенно капельно. Действие атропина усиливает периферический М-холинолитик метацин по 1-2 мл 0,1% раствора внутримышечно или внутривенно.
Одновременно применяют реактиваторы холинэстеразы периферического действия - оксимы, например дипироксим по 1 мл 15% раствора подкожно или внутривенно повторно до 10 мл в сутки. Могут применяться реактиваторы холинэстеразы центрального действия: по 2-3 мл 40% раствора изонитрозина внутримышечно, при необходимости повторно через каждые 30-40 мин до 10 мл.
Специфическая терапия проводится под постоянным контролем активности фермента холинэстеразы крови. Применяется также сульфат магния, оксибутират натрия, виадрил, аминазин, промедол, сосудистые средства, кортикостероиды. Для профилактики пневмонии назначаются антибиотики.
8. Наркотические анальгетики
В качестве наркотических анальгетиков применяются морфина гидрохлорид, промедол, омнопон, кодеин, кодеина фосфат и другие. Смертельная доза морфина при приеме внутрь составляет 0,1-0,5 г [Швайкова М. Д., 1975], кодеина - 0,5-1 г [Локтионов С. П., 1977]. Токсичность наркотических анальгетиков повышается в случае их совместного применения с ингибиторами МАО. В головной и спинной мозг морфин поступает в виде оксидиморфина, где избирательно связывается с липидами ЦНС, вызывая так называемые функциональные расстройства. Биотрансформация кодеина происходит за счет деметилирования в норкодеин.
Клиника интоксикации наркотическимим анальгетиками
При отравлении наркотическими анальгетиками выделяют 4 ведущих клинических синдрома: коматозное состояние и другие неврологические расстройства, синдром нарушения дыхания, синдром нарушения гемодинамики, трофические расстройства [Сухинин П. Л. и др., 1970, Лужников Е. А., 1977]. Обычно наблюдаются сонливость, гиперемия кожных покровов, головокружение, шум в ушах, гипергидроз, дезориентация больных, миоз, иногда возникают подергивания мышц, боли в животе. При приеме больших доз развивается коматозное состояние с угнетением рефлексов, мышечной гипотонией и гипотермией. Возможны тонико-клонические судороги.
Респираторные расстройства проявляются в виде замедления дыхания, одышки, дыхания типа Чейна - Стокса. В коматозном состоянии могут присоединяться аспирационно-обтурационные нарушения внешнего дыхания, отек легких.
Расстройства гемодинамики характеризуются развитием брадикардии, гипотонии, коллапса.
Диагноз интоксикации наркотическимим анальгетиками
Диагноз становится на основании анамнеза, указанной выше клинической картины. Характерно сочетание явлений угнетения функций ЦНС с миозом и брадикардией. Однако в атональном состоянии нередко миоз сменяется мидриазом, брадикардия - тахикардией.
Для отравления кодеином достаточно характерны расстройства дыхания при сохраненном сознании.
Лечение интоксикации наркотическимим анальгетиками
Повторные промывания желудка 0,1% раствором перманганата калия или 0,2 % раствором танина, солевое слабительное. Специфическим антидотом является налорфин (анторфин). Наиболее эффективны повторные внутривенные введения препарата по 1-2 мл 0,5% раствора с интервалами в 15 мин, всего не более 8 мл. В тяжелых случаях форсированный диурез и перитонеальный диализ.
В случае отсутствия налорфина применяют повторные ведения 1 мл 0,1% раствора атропина. Показано согревание больных, введение кофеина, кордиамина.
9. Ганглиоблокирующие средства
К ганглиоблокирующим средствам относятся арфонад, бензогексоний, ганглерон, диколин, димеколнн, изоприн, кватерон, пахикарпина гидройодид, пентамин, пирилен и др. Особого внимания заслуживает пахикарпин, используемый женщинами для прерывания беременности в дозах, значительно превышающих терапевтические.
Клиническое отравление пахикарпином характеризуется головокружением, понижением зрения, тошнотой, рвотой, болями в животе, головными болями, шумом в ушах, сердцебиением, затруднением дыхания. Наблюдаются также мидриаз, гипотония, фибрилляции мышц. Тяжелые отравления приводят к коллапсу и параличу дыхания.
Диагноз ставится на основании анамнеза, характерной клинической картины. В отличие от отравления атропином, также сопровождающимся мидриазом, не наблюдается галлюцинаций, маниакального состояния, высокой тахикардии.
Лечение интоксикации ганглиоблокирующими средствами
Обильное промывание желудка через зонд, очистительные клизмы, солевое слабительное, форсированный диурез, гемодиализ. В качестве антидота применяют повторные подкожные инъекции 1 мл 0,05% раствора прозерина (до 30 мл в сутки); назначаются также внутримышечно 1% раствор АТФ-до 10 мл в сутки, 6% раствор витамин B1 до 50 мл в сутки. Показаны седативные средства, при возбуждении гексенал; при коллапсе.
10. Сероводород
Сероводород - это бесцветная улетучивающаяся жидкость, используемая в производстве тканей, резиновой промышленности.
Острое и подострое отравление возникает во время аварий на производстве. В таком случае быстро развивается потеря сознания с психомоторным возбуждением, которое в некоторых случаях может закончиться летально. Интоксикация средней степени тяжести характеризуется возбуждением, эйфорией, головокружением, атаксией, головной болью, тошнотой, рвотой. Легкое отравление подобное по клиническим проявлениям алкогольному опьянению (эйфория, тошнота, апатия, адинамия). В отдельных случаях после тяжелой интоксикации развивается токсическая энцефалопатия со значительным неврологическим и интеллектуальным дефектом.
Хроническая интоксикация сероводородом представлена отдельными клиническими формами, зависящими от тяжести процесса.
1. Токсическая неврастения (астеновегетативный синдром). Доминируют явления раздражительной слабости (повышенное истощение, эмоциональная нестойкость), ярко-красный дермографизм, гипергидроз ладоней с потоотделением каплями. Наблюдается снижение возбудимости кожного, зрительного и обонятельного анализаторов (гиперестезия со следующей гипестезией симметрического дистального характера). Нередки случаи увеличения щитовидной железы, дисменорея. Своевременное лечение приводит к обратному развитию симптоматики.
2. Энцефаломиелополинейропатия (головная боль, головокружение, оптиковестибулярные расстройства, галлюцинации). Характерны тактильная галлюцинация с ощущением прикосновения к плечу чужой руки, кошмарные сны, резкая апатия, ипохондричность. Часто наблюдаются симптомы паркинсонизма, угнетаются рефлексы с кожи и слизистых оболочек, нередко возникает аносмия, тяжелый ретробульбарный неврит с переходом в атрофию зрительных нервов.
3. Полинейропатический синдром. Начинается с расстройств чувствительности, которые усиливаются до полной анестезии, боли в конечностях, по ходу нервных стволов во время пальпации, симптомов натяжения. Среди двигательных расстройств первым возникает угнетение ахилловых рефлексов, затем - слабость в дистальных отделах конечностей. В дальнейшем угнетаются сухожильные и периостальные рефлексы. Амиотрофия нерезкая и диффузная. Наблюдаются значительные дистальные вегетативные расстройства (потливость, цианоз конечностей). Иногда присоединяется токсический миозит с болевым синдромом.
Диагностика, дифференциальная диагностика состоит в обобщении особенностей клинической картины, анамнестических данных относительно контакта с ядом. Имеет значение выявление сероводорода в крови и моче; моча с запахом редьки, окрашенная в темно-коричневый цвет вследствие наличия гематина. Признаком отравления может быть также повышение уровня меди в моче.
Лечение. В острых случаях необходимо эвакуировать потерпевшего с загрязненной территории, обеспечить поступление свежего воздуха, ингаляции кислородом, по показаниям - искусственную вентиляцию легких, дыхательные аналептики. Антидотная терапия состоит в использовании донаторов сульфгидрильных групп, глутаминовой кислоты, глюкозамина, меди ацетата. Назначают неспецифическую дезинтоксикационную терапию, витаминотерапию, кардио- и психотропные препараты. Желательны физиотерапевтические процедуры, санаторно-курортное лечение.
11. Бензин
Отравления бензином
Тетраэтилсвинец ТЭС -- бесцветная, маслянистая жидкость с неприятным запахом, он растворяется в жирах, липоидах и органических растворителях, практически нерастворим в воде.
КЛИНИКА ОТРАВЛЕНИЯ
ТЭС способен вызывать как острые, так и хронические интоксикации.
Острые отравления могут быть легкими, средней тяжести и тяжелыми.
В случаях легких отравлении отмечаются нерезко выраженная брадикардия, гипотония, гипотермия, повышенное потоотделение, саливация (обильное слюноотделение). Субъективные ощущения выражаются в головной боли, нарушении сна, неприятных сновидениях. Иногда субъективные жалобы могут отсутствовать. Все эти симптомы обычно обратимы и не вызывают потери трудоспособности.
В случаях острых отравлений средней тяжести вегетативные нарушения становятся более выраженными (температура снижается до 35--36,2 0 С, артериальное давление -- до 90/50 мм рт. ст., пульс -- до 45--60 в минуту). Больные жалуются на плохое засыпание, бессонницу. Отмечаются тремор век, языка, пальцев рук, стойкий красный дермографизм. Иногда наблюдается снижение интеллекта -- понижение памяти, затруднение соображения, большая истощаемость при умственном напряжении, астения. При этой степени интоксикации могут наблюдаться эйфория с некритическим отношением к своему состоянию, атаксия, ощущение инородного тела (волоса) во рту. Ощущение волоса во рту является специфическим симптомом при отравлении ТЭС и свидетельствует о неблагоприятном прогнозе развития интоксикации.
При гастроэнтеральном пути поступления яда к описанным симптомам присоединяются диспепсические явления -- тошнота, рвота, боли в эпигастральной области. Течение интоксикации в этих случаях более тяжелое.
При отравлении средней тяжести существенных изменений со стороны внутренних органов не наблюдается, результаты лабораторных исследований диагностического значения не имеют.
Случаи тяжелых острых отравлений ТЭС характеризуются спутанностью сознания, беспокойством, возбуждением, дезориентированностью, общим тремором со зрительными, слуховыми, обонятельными галлюцинациями, нарушениями интеллекта. На высоте психомоторного возбуждения может наступить смерть. Тяжелые отравления с благоприятным исходом приобретают обычно затяженое течение (до 12 мес и более) и заканчиваются регрессирующим дефектным состоянием. Нарушения психики часто наступают неожиданно, при кажущемся благополучии в состоянии больного.
Хроническое отравление может развиться в результате как длительного поступления в организм небольших количеств ТЭС, так и повторных, своевременно не распознанных и нелеченных легких острых отравлений.
По степени тяжести хронические интоксикации ТЭС разделяют на 2 группы. Хронические интоксикации 1 степени характеризуются стойкими вегетативными нарушениями и явлениями астенизации. При хронических интоксикациях II степени к вегетативным нарушениям и симптомам астенизации присоединяются явления нарушения интеллектуальной деятельности и эмоционально-волевой сферы.
Основные патологические симптомы, встречающиеся при хронической интоксикации ТЭС,-- гипотония (артериальное давление ниже 100 мм рт. ст.), брадикардия (пульс реже 60 в минуту), гипотермия (температура тела ниже 36° С), повышенное слюноотделение, потливость, быстрая утомляемость, слабость, тремор рук, век, языка, головные боли, нарушения сна. Эти симптомы характеризуются стойкостью на протяжении ряда лет.
Хронические интоксикации ТЭС протекают обычно вяло, однако под влиянием самых разнообразных экзогенных воздействий могут возникать обострения. Иногда обострения переходят в тяжелый интоксикационный психоз.
Развитию хронической интоксикации, как правило, предшествует период заболевания, который характеризуется лабильной симптоматикой с преобладанием вегетативных нарушений. Эти нарушения могут внезапно появляться и быстро исчезать. Такое состояние может продолжаться в течение ряда лет. Появлению вегетативных симптомов могут способствовать неблагоприятные экзогенные факторы (инфекция, переутомление, прием алкоголя и т. д.) при неизменных санитарно-гигиенических условиях труда.
Обследуемые, как правило, в этик случаях не предъявляют никакие жалоб. Однако с течением времени эти явления принимают стойкий характер, к ним присоединяются симптомы астенического состояния и картина интоксикации ТЭС становится выраженной;
Болезненные состояния с быстро обратимой симптоматикой следует, расценивать как начальную стадию хронической интоксикации ТЭС.
ДИАГНОСТИКА ОТРАВЛЕНИЙ.
Основывается на данных анамнеза, характерной клинической картине, результатах лабораторных тестов. Предельное допустимое содержание свинца в крови человека 30 мкг% (1,4 мкмоль/л). Наиболее информативными тестами являются определение активности АЛК-Д в эритроцитах, свинца в моче. При более высоких концентрациях изменяются многие биохимические показатели - АЛТ, АСТ, ЩФ, холестерин, мочевая кислота, креатинин крови и мочи, билирубин и др.
1.Средства,стимулирующее выведение токсинов(препарат «ИВ», тетацин-кальция, Д-пеницилламин и др.)
2.Средства патогенетической терапии (Витамин С, никотиновая кислота)
3.Симтоматические терапия.
4.Седативная терапия.
5.Вегетотропные средства (беллоид)
6.Миотропные спазмолитики (папаверин)
7.Общеукрепляющая терапия, адаптогены.
8. Физиотерапия (массаж, лекарственный электрофорез, фонофорез)
9.Санаторно-курортное лечение.
12. Ботулизм
Ботулизм - это болезнь, возникающая в результате отравления токсинами бактерий ботулизма и характеризующаяся тяжелым поражением нервной системы.
Клиника ботулизма
Инкубационный период при ботулизме - от нескольких часов до 2-5 суток; чем тяжелее заболевание, тем короче инкубационный период. При тяжелых формах болезни он обычно составляет около 24 часов. В подавляющем большинстве случаев болезнь начинается со следующих симптомов:
развитие симптомов очень быстрое,
рвота, иногда до схваткообразные болеи в животе,
жидкий стула без примесей
Эти проявления длятся около суток. Затем развиваются чувство распирания в желудке, метеоризм, запоры. Поражения нервной системы появляются или одновременно с желудочно-кишечными, или после их исчезновения к концу первых - началу вторых суток.
К ранним признакам ботулизма относится расстройство зрения. Больные жалуются на "туман", "сетку" перед глазами, двоение предметов, затруднение чтения.
Одновременно возникают жажда, сухость слизистых оболочек вследствие нарушения слюноотделения, а также расстройство глотания, изменяется тембр голоса. При этом больных беспокоят чувство "комка" в горле, болезненность при глотании, поперхивание, обусловленное поражением мышц гортани и глотки.
Поражение нервной системы сопровождается общетоксическим синдромом - головная боль, головокружение, бессонница, слабость, быстрая утомляемость. Однако лихорадка, как правило, отсутствует, и лишь у некоторых больных отмечается небольшое повышение температуры.
Грозным признаком, свидетельствующим о неблагоприятном течении болезни, является нарушение дыхания. Больные ощущают нехватку воздуха, тяжесть в груди, иногда боли в грудной клетке, дыхание становится поверхностным. Причиной смерти при ботулизме является дыхательная недостаточность.
Диагностика
Диагноз устанавливается на основании данных лабораторных исследований. Важную роль в диагностике ботулизма играет факт группового заболевания у людей, употреблявших в пищу один и тот же продукт (консервы, вяленая рыба, копчености, соки домашнего приготовления, консервированные овощи, грибы и мясо).
Лабораторная диагностика: для исследования берут кровь, рвотные массы и промывные воды желудка, испражнения, а также остатки пищевых продуктов. Наличие ботулотоксина в исследуемом материале определяется с помощью биологического метода.
Лечение ботулизма
Все больные с подозрением на ботулизм подлежат обязательной госпитализации в связи с необходимостью своевременного проведения специфической терапии с целью предупреждения возможных тяжелых осложнений.
Основными задачами неотложной помощи являются нейтрализация, связывание и выведение токсинов из организма, обеспечение функций дыхательной и сердечно-сосудистой систем организма.
На догоспитальном этапе необходимо провести следующие неотложные мероприятия: промывать желудок сначала кипяченой водой, затем 2-процентным раствором соды; обильное частое питье; ввести внутримышечно или подкожно 2 мл 0,05-процентного прозерина, а при острой дыхательной недостаточности проводить искусственное дыхание.
Для нейтрализации ботулотоксина применяют лечебные противоботулинические сыворотки.
Если неизвестен тип токсина, вызвавшего заболевание, вводят сыворотку трех типов - А, В, Е. Серотерапии предшествуют внутрикожная проба и десенсибилизация. При тяжелой форме заболевания первые дозы сыворотки вводят внутривенно, в остальных случаях - внутримышечно. Первоначально вводят по 10-15 тыс. МЕ сыворотки типа А и Е и 5-7,5 тыс. МЕ сыворотки типа В. Последующие дозы и частота введения определяются тяжестью заболевания и динамикой клинических симптомов.
При тяжелых формах ботулизма введение сыворотки повторяют через 6-8 часов до появления эффекта. На полный курс лечения расходуется до 50 000-60 000 МЕ сыворотки типа А, Е и 25 000-30 000 МЕ типа В, дозы могут быть увеличены, однако курс серотерапии не должен превышать три-четыре дня. Учитывая, что в желудочно-кишечном тракте споры могут превращаться в вегетативные формы, назначают антибактериальную терапию (левомицетин) или препараты тетрациклинового ряда. Одновременно проводят дезинтоксикационную терапию.При расстройствах дыхания вследствие паралича дыхательных мышц показана искусственная вентиляция легких. Для борьбы с гипоксией используют гипербарическую оксигенацию.
У выздоравливающих больных длительное время сохраняются остаточные явления после параличей (более 1-2 месяцев), астенический синдром. Ботулизм может осложняться пневмонией, сепсисом, миокардитом. Выздоравливающие после выписки из стационара наблюдаются при отсутствии осложнений - 14 дней; при осложненном течении:
при перенесенном миокардите - срок нетрудоспособности не менее 10 дней. Лечение у кардиолога с последующим диспансерным наблюдением раз в 6 месяцев в течение года с исследованием крови и ЭКГ;
при остаточных явлениях неврологической симптоматики - срок нетрудоспособности не менее 2 недель с последующим диспансерным наблюдением у инфекциониста и невропатолога в течение года с обследованием раз в 3 месяца (ЭКГ, клинический анализ крови)
Заключение
После воздействия ядов нередко в течение длительного времени отмечается нарушение функции центральной нервной системы. В относительно легких случаях они проявляются в виде затяжного астенического состояния (или астено-вегетативного синдрома), в более тяжелых -- в виде энцефалопатии. При поражении ядом нервной системы нужно иметь в виду возможность быстрого прогрессирования патологического процесса и нарушение жизненно важных функций организма. Особенно большую опасность для жизни представляют интоксикации, сопровождаемые коматозным состоянием. В этом случае необходимо прежде всего обеспечить нормальное функционирование жизненно важных систем организма и только потом искать причину развития комы. Если в ее основе лежит интоксикация, то уточняется характер яда, пути проникновения его в организм, время, прошедшее с момента отравления, и т. д. В каждом отдельном случае необходимо исключить возможность развития комы и по другим причинам. Так, следует иметь в виду, что кома может быть следствием острого нарушения мозгового кровообращения, менингоэнцефалита, арахноидита, опухоли мозга, почечной или печеночной недостаточности, эндокринных расстройств, болезней крови, алиментарной дистрофии, при воздействии физических факторов (солнечный и тепловой удар, электротравма и др.), закрытой травмы черепа и др.
Размещено на Allbest.ru
...Подобные документы
Первая помощь при отравлениях. Отравления окисью углерода и бытовым газом, барбитуратами, алкоголем и его суррогатами, метиловым спиртом, этиленгликолем, фосфорорганическими соединениями. Отравления ядовитыми грибами, тяжесть клинического течения.
реферат , добавлен 17.09.2009
Хроническая интоксикация алкоголем. Симптомы поражения центральной и периферической нервной системы. Острая алкогольная энцефалопатия. Интоксикация антихолинэстеразными препаратами, стадии отравления, лечение. Отравление наркотическими анальгетиками.
презентация , добавлен 08.07.2015
Интоксикация марганцем - условно профессиональная интоксикация, развивающаяся вследствие длительного поступления в организм производственного марганца или его соединений. Течение марганцевого нейротоксикоза. Профилактика, особенности лечения интоксикации.
реферат , добавлен 27.01.2010
Общие сведения о летучих ядах, их характеристика, методы определения и механизмы действия. Помощь при отравлении оксидом углерода (угарным газом). Симптомы отравления, диагностика. Осложнения интоксикации СО. Лечение больных с миоренальным синдромом.
курсовая работа , добавлен 27.01.2010
Физико-химические свойства ртути, пути ее поступления в организм. Характеристика симптомов и клинической картины острого отравления ртутью и марганцем. Диагностика отравления, лечение хронических интоксикаций. Проведение профилактических мероприятий.
презентация , добавлен 21.02.2016
Физико-химические свойства ртути, пути ее поступления и выделения. Опасность ртутных отравлений, изменения со стороны центральной нервной системы. Лечение отравления неорганическими соединениями марганца, проведение профилактических мероприятий.
презентация , добавлен 13.04.2014
Признаки отравления наркотическими и снотворными средствами. Виды пищевых интоксикаций. Первая помощь при отравлении кислотами и едкими щелочами, окисью углерода (угарный газ), ядовитыми растениями (в том числе грибами), алкоголем и его суррогатами.
реферат , добавлен 20.02.2011
Отравление тяжелыми металлами. Токсическое действие свинца. Этиологическое и патогенетическое лечение. Изучение основных симптомов при интоксикации свинцом. Изменения опорно-двигательного аппарата, желудочно-кишечного тракта, нервной, кровеносной системы.
презентация , добавлен 25.11.2014
Изучение признаков отморожения, химических ожогов (кислотами, щелочами, фосфором) и отравления (сероводородом, хлором, СО, этиловым спиртом). Симптоматические проявления синдрома длительного сдавливания. Первая медицинская помощь при несчастных случаях.
контрольная работа , добавлен 09.02.2010
Группы токсических веществ. Основные механизмы повреждения нервной системы. Хронические интоксикации. Основные стадии нейротоксикоза. Синдром вегетативной дистонии. Острая интоксикация окисью углерода. Сочетанное воздействие локальной и общей вибрации.
План:
Поражение нервной системы при отравлении:
- окисью углерода,
- метиловым спиртом,
- этиловым спиртом,
- лекарственными веществами (барбитураты, транквилизаторы).
- Первая медицинская помощь, лечение.
Отравление окисью углерода.
Отравление возможно:
- при пожарах;
- на производстве, где угарный газ используется для синтеза ряда органических веществ (ацетон, метиловый спирт, фенол и т. д.);
- в гаражах при плохой вентиляции, в других непроветриваемых или слабо проветриваемых помещениях, туннелях, так как в выхлопе автомобиля содержится до 1-3 % СО по нормативам и свыше 10 % при плохой регулировке карбюраторного мотора;
- при длительном нахождении на оживленной дороге или рядом с ней. На крупных автострадах средняя концентрация СО превышает порог отравления;
- в домашних условиях при утечке светильного газа и при несвоевременно закрытых печных заслонках в помещениях с печным отоплением (дома, бани);
- при использовании некачественного воздуха в дыхательных аппаратах.
Симптомы:
При лёгком отравлении : появляются головная боль, стук в висках, головокружение, боли в груди, сухой кашель, слезотечение, тошнота, рвота, возможны зрительные и слуховые галлюцинации, покраснение кожных покровов, карминнокрасная окраска слизистых оболочек, тахикардия, повышение артериального давления.
при отравлении средней тяжести : сонливость, возможен двигательный паралич при сохраненном сознании
при тяжёлом отравлении : потеря сознания, коматозное состояние судороги, непроизвольное отхождение мочи и кала, нарушение дыхания, которое становится непрерывным, иногда типа Чейна-Стокса, расширение зрачков с ослабленной реакцией на свет, резкий цианоз (посинение) слизистых оболочек и кожи лица. Смерть обычно наступает на месте происшествия в результате остановки дыхания и сердечной деятельности.
При выходе из коматозного состояния характерно появление резкого двигательного возбуждения. Возможно повторное развитие комы.
Часто отмечаются тяжелые осложнения:
нарушение мозгового кровообращения, субарахноидальные кровоизлияния, полиневриты, явления отека мозга, нарушение зрения, нарушение слуха, возможно развитие инфаркта миокарда, часто наблюдаются кожно-трофические расстройства (пузыри, местные отеки с набуханием и последующим некрозом), миоглобинурийный нефроз, при длительной коме постоянно отмечается тяжелая пневмония.
Первая помощь
Вынести пострадавшего из помещения с высоким содержанием угарного газа. Если отравление произошло при использовании дыхательного аппарата, его следует заменить.
При слабом поверхностном дыхании или его остановке начать искусственное дыхание.
Способствуют ликвидации последствий отравления: растирание тела, прикладывание грелки к ногам, кратковременное вдыхание нашатырного спирта (тампон со спиртом должен находиться не ближе, чем 1 см, тампоном нужно помахивать перед носом что очень важно, так как при прикосновении тампона к носу из-за мощного воздействия нашатырного спирта на дыхательный центр может наступить его паралич). Больные с тяжёлым отравлением подлежат госпитализации, так как возможны осложнения со стороны лёгких и нервной системы в более поздние сроки.
Лечение
Необходимо немедленно устранить источник загрязненного воздуха и обеспечить дыхание чистым кислородом под повышенным парциальным давлением 1,5-2 атм или, желательно, карбогеном.
В первые минуты пострадавшему ввести внутримышечно раствор антидота «Ацизол». Дальнейшее лечение в стационаре .
Для купирования судорог и психомоторного возбуждения можно применять нейролептики, например аминазин (1-3 мл 2,5 % раствора внутримышечно, предварительно разведя в 5 мл 0,5 % стерильного раствора новокаина) или хлоралгидрат в клизме. Противопоказаны: бемегрид, коразол, аналептическая смесь, камфора, кофеин.
При нарушении дыхания - по 10 мл 2,4 % раствора эуфиллина в вену повторно.
При резком цианозе, в 1-й час после отравления показано внутривенное введение 5 % раствора аскорбиновой кислоты (20-30 мл) с глюкозой. Внутривенное вливание 5 % раствора глюкозы (500 мл) с 2 % раствором новокаина (50 мл), 40 % раствор глюкозы в вену капельно (200 мл) с 10 единицами инсулина под кожу.
Профилактика
Работы осуществлять в хорошо проветриваемых помещениях
Проверять открытие заслонок при использовании в домах печей и каминов
Прием антидота «Ацизол» по 1 капсуле за 30-40 минут до контакта с угарным газом.
Отравлению ртутью
Источники отравления ртутью
В окружающей среде, за исключением редких геологических провинций, содержание ртути невелико, однако её токсичные соединения весьма подвижны.
Техногенные источники ртути
Люминесцентные газоразрядные лампы могут содержать от 1 до 70 мг ртути
Ртутный термометр может содержать около 2 г.
Энергосберегающие газоразрядные люминесцентные лампы
Сжигание угля и газа в промышленности и быту (содержат незначительные, но значимые при сжигании больших объёмов, количества ртути)
Промышленные источники - потери в ртутных насосах, манометрах, термометрах, электрических выключателях, реле. Большая часть такого оборудования устарела, и в настоящее время заменяется оборудованием, не содержащим ртуть.
Ртуть и её специфическое отравляющее действие
При вдыхании воздуха, содержащего пары ртути в концентрации не выше 0,25 мг/м³, последняя задерживается и накапливается в лёгких. В случае более высоких концентраций ртуть всасывается неповрежденной кожей. В зависимости от количества ртути и длительности её поступления в организм человека возможны острые и хронические отравления, а также микромеркуриализм. В наибольшей степени к ртутным отравлениям чувствительны женщины и дети.
Острые отравления парами ртути
Острое отравление ртутью проявляется через несколько часов после начала отравления. Симптомы острого отравления: общая слабость, отсутствие аппетита, головная боль, боль при глотании и в полости рта, металлический вкус во рту, слюнотечение, язвы в полсти рта, набухание и кровоточивость десен, тошнота и рвота. Как правило, появляются сильнейшие боли в животе, слизистый понос (иногда с кровью). Нередко наблюдается воспаление легких, катар верхних дыхательных путей, боли в груди, кашель и одышка, часто сильный озноб. Температура тела поднимается до 38-40 °C. В моче пострадавшего находят значительное количество ртути. В тяжелейших случаях через несколько дней наступает смерть пострадавшего.
Хронические отравления
Меркуриализм
Меркуриализмом называется общее отравление организма при хроническом воздействии паров ртути и её соединений, незначительно превышающих санитарную норму, в течение нескольких месяцев или лет. Проявляется в зависимости от организма и состояния нервной системы.
Симптомы: повышенная утомляемость, сонливость, общая слабость, головные боли, головокружения, апатия, а также эмоциональная неустойчивость - неуверенность в себе, застенчивость, общая подавленность, раздражительность. Также наблюдаются: ослабления памяти и самоконтроля, снижение внимания и умственных способностей. Постепенно развивается усиливающееся дрожание кончиков пальцев при волнении - «ртутный тремор», вначале пальцев рук, затем ног и всего тела (губы, веки), позывы к испражнению, частые позывы к мочеиспусканию, снижение обоняния (очевидно, из-за повреждения ферментов, имеющих сульфгидрильную группу), кожной чувствительности, вкуса. Усиливается потливость, увеличивается щитовидная железа, возникают нарушения ритма сердечной деятельности, снижение кровяного давления.
Микромеркуриализм
Микромеркуриализм - хроническое отравление возникает при воздействии ничтожных количеств ртути в течение 5-10 лет.
Лечение
Лечение при интоксикации ртутью и её соединениями должно быть комплексным, дифференцированным, с учетом выраженности патологического процесса.
При острых отравлениях - немедленная госпитализация; унитиол 5 мл 5% раствора внутримышечно по схеме. При попадании соединений ртути через рот – промывание желудка с антидотом, активированным углем, промывание рта со слабым раствором перманганата калия, танина. Питье молока. Сифонные клизмы с активированным углем.
При хронической интоксикации - стационарное лечение, в начальной стадии - амбулаторное или санаторное лечение. При профессиональном отравлении - перевод на другую работу.